Паращитовидні залози, також відомі як паращитовидні органи, є важливою частиною ендокринної системи нашого організму. Ці залози розташовані в шийній частині гортані і відповідають за виробництво гормонів, які регулюють рівень кальцію в крові. Головними гормонами, що виробляються паращитовидними залозами, є паратиреоїдний гормон (ПТГ) та кальцитонін.
Паратиреоїдний гормон відповідає за підвищення рівня кальцію в крові, сприяючи вивільненню цього мінералу з кісток і підвищуючи його засвоєння в кишечнику. Кальцитонін, навпаки, знижує рівень кальцію в крові, стимулюючи його виведення з крові в кістки.
З порушенням роботи паращитовидних залоз можуть виникнути різні захворювання, пов’язані з порушеннями обміну кальцію, такі як гіперкальціемія (збільшений рівень кальцію в крові) або гіпокальціемія (знижений рівень кальцію в крові). Ці залози є невеликими за розмірами, але відіграють велику роль у забезпеченні нормальної функції нашого організму.
Основи анатомії
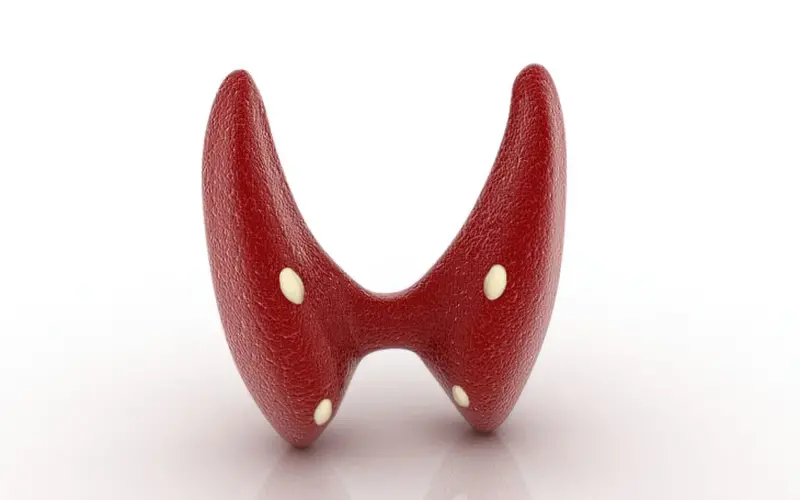
Паращитовидні залози розташовані ззаду щитовидної залози, поза її оболонкою, біля верхнього і нижнього полюсів. Зазвичай вони представлені 4-2 парами, верхньою і нижньою, але існують випадки з іншою кількістю цих залоз, інколи їх може бути навіть 10-12, розташованими в товщі щитовидної залози, у середостінні, позаду стравоходу, в перикарді і так далі.
Зазвичай верхня пара паращитовидних залоз має овальну форму, тоді як нижня має форму кулі. Їх розміри приблизно становлять 4-6*1.5-3 мм, а колір може бути жовтувато-коричневим або червонуватим.
Ці залози отримують кров від гілок щитовидної артерії, а відтік крові здійснюється в вени щитовидної залози, трахеї та навіть стравоходу.
Нервове забезпечення паращитовидних залоз здійснюється за допомогою волокон верхнього гортанного, поворотного та блукаючого нервів.
Структурною одиницею цих залоз є паратиреоцит. Деякі з цих клітин мають гормональну активність, тобто вони здатні виробляти гормони, тоді як інші перебувають в стані спокою. Паратиреоцити групуються у грона, а в краї кожної залози можуть відзначити інші клітини, наприклад, еозинофільні, які, власне кажучи, є дегенерованими паратиреоцитами. Тонку капсулу, що складається зі сполучної тканини, обгортають паращитовидні залози, і з неї прокладаються перегородки між паратиреоцитами.
Що таке паратгормон
Паратгормон це білок, який утворюється в паращитовидних залозах з попередника – пропаратгормону.
Протягом доби паратгормон виділяється не рівномірно, доведена його пульсуюча секреція. Так, максимальна кількість цього гормону виробляється вночі: вже через 3-4 години з початку сну концентрація його в крові перевищує таку вдень майже в 3 рази.
Функції паратгормону
Головна функція даної речовини – регуляція обміну в організмі кальцію. Водночас кальцій сироватки крові вважають провідним регулятором виділення паратгормону. Так, при зниженні концентрації кальцію в крові залози виробляють гормон в більшій кількості, і навпаки – при гіперкальціємії синтез його сповільнюється. Гіперкальціємія стимулює трансформацію пропаратгормону в паратгормон.
На вироблення паратгормону впливає не тільки кальцій, а ще й магній. Підвищена концентрація цього мікроелемента в крові активізує, а знижена – пригнічує процеси вивільнення гормону.
Мішені паратгормону (органи, на які він надає найбільш сильний вплив) – скелет і нирки. У меншій мірі він впливає на толерантність організму до вуглеводів, всмоктування кальцію в кишечнику, концентрацію в сироватці крові жирів, виникнення свербежу шкірних покривів і так далі.
- Активація в нирках вітаміну D. Це стимулює процеси утворення з вітаміну D-кальцитріолу – гормоноподобної речовини, яка сприяє всмоктуванню в кишечнику кальцію і посиленого надходження цього мікроелемента з продуктів харчування в кров. Якщо вітаміну D в організмі недостатньо, даний ефект паратгормону не здійснюється.
- Посилення зворотного всмоктування (реабсорбції) з первинної сечі іонів кальцію.
- Стимуляція активності клітин, що руйнують кісткову тканину – остеокластів. Кальцій, що утворюється при руйнуванні кісткових балок, надходить у кров, що призводить до підвищення там його рівня і до зниження міцності кісткової тканини. У людини при цьому зростає ризик переломів.
Варто відзначити, що всі вищеописані ефекти паратгормон надає лише тоді, коли рівень його в крові постійно підвищений. Якщо ж він надходить у кров епізодично, на кісткову тканину це діє позитивно – кісткові балки і кістка в цілому стають міцнішими.
- збільшує виділення з сечею фосфатів;
- збільшує виділення з сечею бікарбонату (рН сечі зсувається в сторону лужного);
- збільшує об’єм сечі;
- активізує процеси розщеплення жирів в жирових клітинах;
- активізує процеси глюконеогенезу (утворення глюкози з невуглеводних сполук) в нирках;
- змінює кровотік в судинах кишечника.
Аналіз крові на паратгормон

При підозрі на деякі захворювання лікар призначає пацієнтові цей аналіз. Кров для дослідження беруть з вени. Особливих підготовчих заходів з боку пацієнта для цього не потрібно.
Показання
- підозра на остеопороз, остеосклероз хребців, кістозні утворення в кістковій тканині;
- псевдопереломи довгих трубчастих кісток;
- підвищення рівня кальцію в крові;
- зниження рівня кальцію в крові;
- наявність в ниркових мисках рентгенопозитивних конкрементів;
- нейрофіброматоз;
- підозра на множинну ендокринну неоплазію.
Що може вплинути на результат дослідження
Ряд лікарських препаратів можуть спотворити результат дослідження. Призначаючи дослідження, лікар повинен бути в курсі, які ліки приймає його пацієнт, і врахувати це при розшифровці аналізу або попросити хворого на кілька днів відмовитися від прийому того або іншого засобу.
- кортизол;
- ніфедипін, верапаміл;
- циклоспорин А;
- ізоніазид;
- деякі протигрибкові препарати (зокрема, кетоконазол);
- естрогени.
- блокатори протонної помпи (фамотидин, циметидин);
- магнезія (магнію сульфат);
- тіазидні діуретики;
- деякі антибіотики (зокрема, гентаміцин);
- глюкокортикоїди (преднізолон);
- комбіновані оральні контрацептиви;
- вітамін D.
Інтерпретація результату
Нормальний рівень паратгормону в крові варіюється в залежності від лабораторії, а точніше, від методу, яким його в конкретній лабораторії визначають. Зазвичай він вказаний на бланку аналізу. Виражатися рівень може в пмоль/л або пг/мл, причому одну одиницю шляхом нескладних математичних обчислень можна перевести в іншу. Щоб отримати пг/мл, треба концентрацію гормону в пмоль/л помножити на 9.8.
- первинного гіперпаратиреозу (гіперплазії або раку паращитовидних залоз, множинної ендокринної неоплазії);
- вторинного гіперпаратиреозу (може мати місце при рахіті, хронічних неспецифічних запальних захворюваннях кишечника (хвороби Крона і НЯК), хронічної недостатності функції нирок, гіповітамінозу D);
- третинного гіперпаратиреозу (виникає при аденомі паращитовидних залоз, яка розвинулася на тлі тривало існуючого вторинного гіперпаратиреозу);
- псевдогіперпаратиреозу (стан, який виникає в результаті зниження чутливості тканин до паратгормону);
- синдрому Золлінгера-Еллісона.
- первинного гіпопаратиреозу (недостатності функції паращитоподібних залоз);
- вторинного гіпопаратиреозу (виникає при зниженні в крові рівня магнію, підвищення – вітаміну D, як ускладнення оперативного втручання на щитовидній залозі (коли разом з нею видаляють або ушкоджують одну або кілька паращитовидних залоз), саркоїдоз);
- активного остеолізу (розчинення фрагментів кістки).
Як правило, підозрюючи те чи інше захворювання, лікар призначає аналіз крові не тільки на рівень паратгормону, але і на концентрацію кальцитоніну (гормон щитоподібної залози, антагоніст (володіє протилежною дією) паратгормону), магнію, вітаміну D або інші дослідження, які вважатиме необхідними у конкретному випадку.
До якого лікаря звернутися
При будь-яких захворюваннях ендокринних органів, включаючи патологію паращитовидних залоз, важливо звернутися до ендокринолога для спостереження та лікування. Додатково, пацієнт може потребувати консультації ортопеда, уролога, гастроентеролога, онколога або нефролога, в залежності від конкретної ситуації.